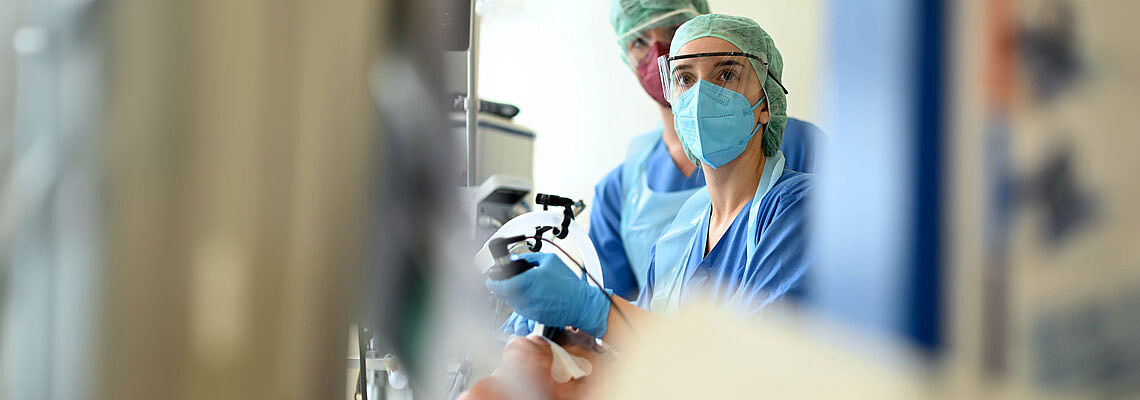
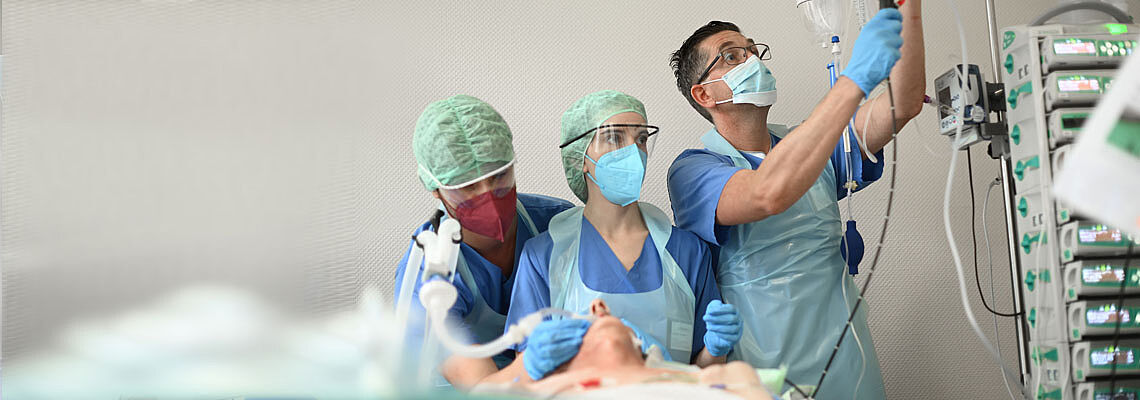
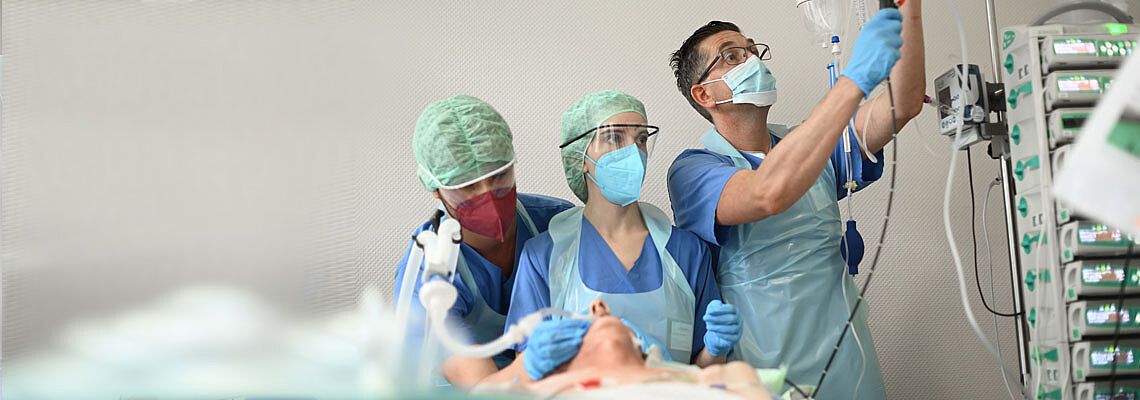
Anästhesiologie, Intensiv-, Notfallmedizin, Transfusionsmedizin und Schmerztherapie
Herzlich willkommen in unserer Klinik!
Für eine individuelle und sichere Narkose, für die lebensrettende Behandlung in Notfällen, die intensivmedizinische Versorgung auf höchstem Niveau sowie für die Transfusion von Blutprodukten und die Therapie bei akuten sowie chronischen Schmerzen: Immer dann, wenn die Patienten im Evangelischen Klinikum Bethel uns benötigen, stehen wir Mitarbeiter der Universitätsklinik für Anästhesiologie, Intensiv-, Notfallmedizin, Transfusionsmedizin und Schmerztherapie allen Fachbereichen des Krankenhauses zu jeder Tages- und Nachtzeit als kompetente Partner zur Seite.
Anästhesiologie / Narkose
Unsere Klinik sorgt mit geeigneten Narkoseverfahren für die Empfindungslosigkeit bei Operationen, um Schmerzen zu vermeiden. Das und auch die Aufgabe, während einer OP die Vitalfunktionen des Patienten aufrechtzuerhalten, fällt in den Bereich der Abteilung für Anästhesiologie. Damit macht die Narkose viele teils lebensrettende Eingriffe erst möglich und mit hoher Sicherheit durchführbar. Mit unserem Spezialwissen sind wir daher zuverlässiger Partner für viele Kliniken in innerhalb des EvKB in Bethel und im Johannesstift.
Sehr geehrte Patientin, sehr geehrter Patient!
Vor einem operativen oder diagnostischen Eingriff mit Anästhesie ergeben sich oft Fragen – und Sie machen sich vielleicht Gedanken über den Ablauf der Anästhesie und mögliche Komplikationen. Wir geben Ihnen hier eine Übersicht, die Sie auf ein persönliches Gespräch mit Ihrem Anästhesisten vorbereitet soll: Es würde uns freuen, wenn wir auch mit diesen Informationen helfen können, Ihre möglichen Ängste und Befürchtungen abzubauen.
Ihr Anästhesie-Team im EvKB
Was ist Anästhesiologie?
Als Anästhesie wird einerseits die erzeugte Empfindungslosigkeit bezeichnet zum Zweck einer operativen oder diagnostischen Maßnahme, andererseits auch das betreffende medizinische Verfahren, um diesen Zustand herbeizuführen. Synonym wird im Volksmund oft auch vereinfacht von "Narkose" gesprochen (was übersetzt aber Lähmung bedeutet).
In der Regel werden die Anästhesieverfahren nach Wirkort gegliedert, so dass die Allgemeinanästhesie, die auf den ganzen Körper einwirkt, von örtlich wirksamen Verfahren unterschieden wird. Eine gleichzeitige Anwendung beider Verfahren wird als Kombinationsanästhesie bezeichnet. Die Entscheidung, welches Verfahren für den betreffenden Patienten und die jeweilige Situation/Operation das am besten geeignete ist, trifft ein Facharzt für Anästhesiologie gemeinsam mit dem Patienten, dessen Wille dabei führend ist. Diesem Facharzt – auch Anästhesist, Anästhesiologe oder Narkosearzt genannt – steht eine Anästhesiepflegekraft zur Seite, die in der Regel über eine definierte, spezialisierte Weiterbildung in Anästhesie und Intensivmedizin verfügt (Fachpflegekraft).
Historisch gesehen begann mit den Narkoseverfahren das Zeitalter der modernen Chirurgie, das heute dank des enorm hohen Standards im Fachgebiet Anästhesiologie selbst schwerste und komplexe Operationen auch bei vielfach Vor- und Begleiterkrankten und in allen Altersgruppen erlaubt, vom Neugeborenen bis zum alten Menschen. Mit hoher Erfahrung und Kompetenz führen wir im Schwerpunkt Kinder-Anästhesiologie die Narkoseverfahren auch bei jungen Patienten der Kinderchirurgie, Früh- und Neugeborenen-Intensivmedizin, Neurochirurgie und Urologie durch.
Zu Ihrer Sicherheit: Was ist vor der Anästhesie zu beachten?
Bitte helfen Sie mit, vermeidbare Zwischenfälle auszuschließen, indem Sie unbedingt folgende Verhaltensregeln beachten:
- 6 Stunden vor der Anästhesie nichts mehr essen und keine trüben oder sauren Flüssigkeiten mehr trinken!
- 2 Stunden vor der Anästhesie keine klaren Flüssigkeiten mehr trinken! (Ausnahme: Vorbereitungstablette(n) mit etwas Wasser)
- Am Anästhesietag nicht mehr rauchen!
- Bitte schminken Sie sich ab (Make-up, Nagellack etc.) und lassen Sie alle leicht abnehmbaren Schmuckstücke (zum Beispiel Ohrringe, Fingerringe, Halsketten) auf der Station.
- Kontaktlinsen und Hörgeräte dürfen nicht mit in den Operationssaal beziehungsweise Untersuchungsraum genommen werden, Brillen nur bei starker Fehlsichtigkeit.
- Lassen Sie gegebenenfalls auch Zahnteile (Zahnprothesen), künstliche Haarteile (Perücken) sowie andere Prothesen auf der Station zurück. Ausnahmen sind nur nach Rücksprache mit dem Anästhesisten möglich.
- Wenn Sie morgens Medikamente einnehmen, besprechen Sie bitte mit Ihren Anästhesisten, welche Medikamente Sie vor der Anästhesie noch einnehmen dürfen oder sogar noch einnehmen müssen.
Die hier aufgeführten Informationen können Sie sich auch als Merkzettel herunterladen und ausdrucken. Sie finden die Datei im Download-Bereich. Informationen "Was ist vor der Anästhesie zu beachten?" (PDF, 18 KB)
Übersicht Anästhesieverfahren
- Allgemeinanästhesie („Vollnarkose“): schaltet das Bewusstsein und das Schmerzempfinden im ganzen Körper aus. Der Patient befindet sich in einem schlafähnlichen Zustand.
- Blockade einzelner Nerven: zur Ausschaltung des Schmerzempfindens für Eingriffe an Arm (Unterarm, Hand) oder Bein (Oberschenkel, Knie, Unterschenkel, Fuß).
- Periduralanästhesie: zur Ausschaltung des Schmerzempfindens für Eingriffe an Oberkörper, Bauch, Becken, Unterleib, Beine.
- Armplexus-Anästhesie: schaltet nur das Schmerzempfinden in einem Arm beziehungsweise einer Schulter aus.
- Regionalanästhesie („örtliche Betäubung“): besonders gut geeignet für kleinere Eingriffe an Hand und Unterarm bzw. Fuß und Unterschenkel. Intravenös verabreicht.
- Spinalanästhesie: zur Ausschaltung des Schmerzempfindens für Eingriffe unterhalb des Rippenbogens.
Örtliche Betäubung (Regionalanästhesie): Die meistgestellten Fragen
Reicht die Betäubung für die Zeit der Operation aus?
Ja, normalerweise reicht die Regionalanästhesie für die Zeit der Operation aus. Wird eine längere Operationsdauer erwartet, so kann über einen Verweilkatheter bei Bedarf jederzeit nachgespritzt werden.
Falls die Operation unerwartet länger dauert und die Betäubung nicht ausreicht, habe ich dann Schmerzen?
Nein. Sollte die Betäubung abklingen, so können Sie zusätzlich über die Infusion Schmerzmittel erhalten. Auch der Übergang in eine Allgemeinanästhesie ist jederzeit möglich.
Bin ich während der Operation wach?
Wenn Sie dies wünschen, können Sie die Operation schmerzfrei und wach erleben. Viele Patienten möchten jedoch lieber schlafen. Wir können dann ein Schlafmittel in die Infusion geben.
Wie schnell wirkt die Regionalanästhesie?
Die Wirkung der Lokalanästhetika setzt innerhalb einiger Minuten ein, es kann aber manchmal länger dauern, bis die Anästhesie ihre volle Ausprägung erreicht hat.
Kann ein bleibender Schaden durch die Regionalanästhesie entstehen?
Alle für die Regionalanästhesie verwendeten Materialien und Medikamente wurden speziell im Hinblick darauf entwickelt, das Risiko einer Nervenschädigung möglichst auszuschließen. Bleibende Schäden sind daher heute extrem selten, aber nicht sicher auszuschließen.
Narkose (Anästhesie): Die meistgestellten Fragen
Warum darf man vor der Operation nichts essen und trinken?
Neben Bewusstsein und Schmerzempfindung werden auch die Schutzreflexe (zum Beispiel Schluck- und Hustenreflex) ausgeschaltet. Es besteht daher die Gefahr, dass Mageninhalt eingeatmet wird und eine Lungenentzündung hervorruft.
Kann man während der Operation aufwachen?
Nein. Ihr Anästhesist überprüft während der Operation ständig die Narkosetiefe, die er sehr genau einstellen kann. Sie brauchen sich also keine Sorgen zu machen, dass Sie während der Untersuchung oder der Operation wach werden.
Wie stark werden die Schmerzen nach der Operation sein?
Schmerzen nach einer Operation sind nicht vollständig zu vermeiden, sie können aber heute auf ein erträgliches Maß begrenzt werden.
Kann es passieren, dass man nicht mehr aufwacht?
Die Anästhesie ist heute so sicher wie nie zuvor. In Deutschland finden pro Jahr etwa zehn Millionen Operationen mit Narkose statt. Rund 20.000 Anästhesisten kümmern sich um die Narkoseverfahren. Dennoch können in seltenen Fällen Komplikationen auftreten. Das Risiko hierfür wird weniger von der Anästhesie selbst als vielmehr von Begleiterkrankungen und von der Art der Operation bestimmt. Für körperlich belastbare Patienten, die sich einem begrenzten Eingriff unterziehen müssen, ist das Risiko äußerst gering.
Kann mir nach der Operation übel werden?
Die modernen Medikamente lösen Übelkeit wesentlich seltener aus als früher. Das Auftreten von Übelkeit hängt von der persönlichen Veranlagung und der durchgeführten Operation ab. Bei bekannter Veranlagung können wir jedoch vorbeugende Maßnahmen anwenden, aber eine Gewähr gibt es nicht.
Wann kann man wieder essen und trinken?
Um Übelkeit oder Erbrechen zu vermeiden, sollten Sie mit dem Trinken mindestens drei Stunden, mit der Aufnahme fester Nahrung mindestens sechs Stunden warten. Nach Operationen an den Bauchorganen, insbesondere am Darm, wird in der Regel mehr Zeit zur Erholung benötigt.
Wann ist man wieder richtig wach?
Schon wenige Minuten nach Ende der Operation können Sie wieder ausreichend atmen und wir können uns mit Ihnen verständigen. Bis Sie wieder wach genug für Aktivitäten wie Lesen, Fernsehen u. ä. sind, vergehen jedoch häufig mindestens eine, nicht selten mehrere Stunden.
Risiken einer Anästhesie
Jährlich erhalten etwa zehn bis zwölf Millionen Menschen in Deutschland eine Narkose zur Operation. Jährlich sterben rund 40.000 Menschen unter der Narkose. Aber: Unter einer Narkose zu sterben, bedeutet nicht, aufgrund einer Narkose zu versterben! Nicht jeder, der unter Narkose stirbt, verstirbt an der Narkose!
Die primär anästhesiebedingte Sterblichkeit ist heutzutage dank des hohen Wissensstands und Standards in diesem Fachgebiet äußerst niedrig. Sie soll insgesamt nur noch im Bereich von 0,05 ‰ liegen, das heißt bei etwa 5 von 100.000 durchgeführten Anästhesien. Je nach Operationsgebiet schwanken diese Zahlen allerdings etwas, sowohl nach oben (zum Beispiel in der Allgemeinchirurgie) als auch nach unten (zum Beispiel in der Augenheilkunde).
Das Anästhesierisiko bezeichnet die Gefährdung eines Patienten durch eine Anästhesie. Meist wird darunter nur das spezielle Risiko für eine Vollnarkose verstanden, aber auch eine regional oder örtlich begrenzte Betäubung hat vergleichbare Risiken, wenngleich andere. Es gibt nicht „die gefährliche Narkose“ (womit fälschlich meist die Allgemeinanästhesie gemeint ist) und es gibt auch nicht „die schonende Narkose“ (worunter irrtümlich meist eine Regionalanästhesie verstanden wird).
Das Anästhesierisiko ist zum einen durch das gewählte Verfahren der Betäubung bestimmt. So gehören zur Allgemeinanästhesie mit Beatmung auch die Risiken der Intubation (= Einlage des Beatmungsschlauchs). Zu diesen typischen, allerdings sehr seltenen Risiken, die selbst bei äußerster Anstrengung, Erfahrung und Vorsicht nicht immer sicher zu verhindern sind, gehören vor allem Zahnschäden, Stimmbandschäden und Luftröhrenschäden sowie Aspiration, Heiserkeit und Schluckstörungen bis hin zur Fehlintubation. Solche Komplikationen können bei einer örtlichen Betäubung natürlich nicht auftreten, demgegenüber aber sehr wohl die typischen Komplikationen der Injektion von Lokalanästhetika, Gefäßverletzungen, Vergiftung, Nervenschäden, Entzündungen und Lähmungen bis hin sogar zum Querschnitt – heutzutage sämtlich äußerst selten vorkommende Komplikationen.
Andererseits wird das Anästhesierisiko durch den Patienten selbst bestimmt. Hier spielen besonders Vorerkrankungen des Herz- und Kreislaufsystems sowie der Atmungsorgane und bestimmte Stoffwechselerkrankungen sowie das Körpergewicht und die Rauch- und Trinkgewohnheiten oder ein vorbestehendes Schnarchen eine wichtige Rolle. Auch der Körperbau ist zu beachten, weil zum Beispiel die Form des Halses und der Bau des Rachens für den Schwierigkeitsgrad der Intubation mitentscheidend ist, bei der Regionalanästhesie zum Beispiel der Knochenbau, Knochenerkrankungen und die Körperform.
Fragen Sie Ihren Anästhesisten! Er ist für Sie da und sorgt für Sie und Ihre Sicherheit.
Typische Beschwerden nach einer Anästhesie
Die unten aufgeführten unerwünschten Wirkungen der Anästhesie treten in der Regel schicksalhaft auf, also ohne dass ein Behandlungsfehler des Arztes vorliegt. Hierzu zählen insbesondere die Risiken des täglichen Lebens, wie beispielsweise Schlaganfall, Herzinfarkt und Lungenembolie, die in Abhängigkeit von Alter und Vorerkrankungen jederzeit auftreten können und die der Narkosearzt nicht verhindern, aber oft entsprechend behandeln kann, so dass es meist nicht zu bleibenden Gesundheitsschäden kommt.
Hierbei kann zum Beispiel wie folgt unterschieden werden:
Gelegentliche unerwünschte Wirkungen mit einer Häufigkeit von geschätzt 1:10 bis 1:100 (zum Beispiel Bluterguss, Zittern, Frieren, Übelkeit, Erbrechen, Hals- und Rachenschmerzen, Schluckbeschwerden, bei Kindern Weinen, Toben und Schreien, mehrfache Venenpunktionen, vorübergehende Blutdruck- und Herzfrequenzschwankungen, Harnverhalt, Wärme-, Schwere- oder Taubheitsgefühl, vorübergehendes Hängen des Augenlids oder vorübergehend erschwerte Atmung).
Sehr selten bei jüngeren Patienten, aber sehr wohl bei alten und sehr alten Patienten und solchen mit Demenzerkrankungen kann für einige Stunden bis Tage Verwirrtheit und Aggressivität auftreten, nach großen und langen Operationen auch anhaltend und mit manchmal bleibender Verringerung der Merkfähigkeit. Diese Zeichen sind leider nicht messbar, die Ursachen dafür werden erst neuerdings erforscht. Eine entsprechende Überwachung oder gar Behandlungsmöglichkeit gibt es insofern nicht. Um überhaupt etwas zu tun, wird inzwischen in einigen Kliniken immer häufiger ein sogenanntes Neuromonitoring angewandt, so auch an unserer Klinik. Daten und Ergebnisse dazu fehlen jedoch weltweit.
Seltene unerwünschte Wirkungen der Anästhesie mit einer grob angenommenen Häufigkeit von etwa 1:100 bis etwa 1:1.000 (zum Beispiel Zahnschäden, Zahnverlust, Kreislaufreaktionen, Herzrhythmusstörungen, Venenreizungen, Venenentzündungen, Kopfschmerzen, leichtere allergische Reaktionen, Atembeschwerden, Krämpfe der Atemwege, vorübergehende oder bleibende Nervenschäden, Gefühlsstörungen, Rückenschmerzen).
Sehr seltene unerwünschte Wirkungen mit einer Häufigkeit von geschätzt etwa 1:1.000 bis 1:10.000 (zum Beispiel Aspiration, Fremdblutnebenwirkungen, Verletzungen von Rachen, Kehlkopf und Luftröhre, bleibende Stimmstörungen, Wachheit, lebensgefährliche Herz-Kreislaufreaktionen, schwere allergische Reaktionen, bleibende Lähmungen, Hörstörungen, Gleichgewichtsstörungen, vorübergehende Sehstörungen, Verletzung des Rückenmarks).
Extrem seltene unerwünschte Wirkungen in weniger als 1:10.000 der Fälle (zum Beispiel Herz-Kreislaufstillstand, Herzinfarkt, Organschäden, Schlagaderverletzung, Potenzstörungen, Atemstillstand, Blutgerinnsel, Blutvergiftung, Harnverhalt, bleibende Kopfschmerzen, Infektionen, schwere Unverträglichkeitsreaktionen, bleibende Nervenlähmung, Querschnittslähmung, Hirnhautentzündung).
Die Häufigkeit von zum Beispiel Zahnschäden wird mit 1:4500 angegeben, die eines postoperativen Erbrechens und von Übelkeit (PONV = postoperative nausea and vomiting) soll bei 5 bis 80 Prozent der Anästhesien liegen, in den allermeisten Fällen sind hiervon Frauen betroffen.
Über Heiserkeit und Schluckstörungen klagen weltweit bis zu 90 Prozent aller Patienten, unabhängig davon, ob eine Beatmung mittels Beatmungsschlauch oder der sogenannten Larynxmaske durchgeführt wurde. Meist verschwinden diese Beschwerden aber schon nach Stunden bis wenigen Tagen wieder von selbst. In 10 Prozent der Fälle werden diese Probleme bemerkenswerterweise aber auch berichtet, obwohl überhaupt gar keine Beatmung durchgeführt, also weder ein Tubus noch eine Larynxmaske verwendet wurde.
Sollten Sie nach der Narkose Beschwerden feststellen, von denen Sie glauben, dass sie mit der Narkose zusammenhängen könnten, dann verlangen Sie nach einem Anästhesisten! Er wird für das weitere richtige Vorgehen sorgen.
Verhaltensregeln nach ambulanten Eingriffen
Für die ersten 24 Stunden nach ambulanten Eingriffen beachten Sie bitte folgende Regeln:
- Nicht ohne Begleitperson am Straßenverkehr teilnehmen
- Keinesfalls ein Fahrzeug fahren
- Nicht an oder mit gefährlichen Maschinen arbeiten
- Nur die verordneten Schmerz-, Schlaf- oder Beruhigungsmittel nehmen und keinen Alkohol trinken
- Keinen Sport treiben
- Keine wichtigen Entscheidungen treffen (zum Beispiel Verträge abschließen, Schecks ausstellen oder ähnliches)
- Lassen Sie sich nach dem Eingriff in jedem Fall von einer erwachsenen Person abholen.
- Ihre Betreuung zu Hause durch einen Erwachsenen muss sichergestellt sein.
- Im Haus muss ein Telefon vorhanden sein.
- Stellen Sie sicher, dass Sie unsere Rufnummern sichtbar und in greifbarer Nähe haben.
Nach der Operation
Für die Schmerzbehandlung können schon vor Beginn, aber auch nach der Operation Medikamente in Form von Tabletten, Zäpfchen, Tropfen oder Injektionen gegeben werden. Wenn bei Ihnen eine Infusion angelegt ist, können Medikamente auch direkt in die Blutbahn verabreicht werden.
Bei schwerwiegenden Schmerzen nach großen Operationen setzen wir ein besonders modernes und wirkungsvolles Behandlungsverfahren ein: Die sogenannte Patienten-kontrollierte Analgesie.
Hierfür wird eine spezielle Infusionspumpe entweder an einen Periduralkatheter oder einen intravenösen Katheter angeschlossen. Über einen Schalter können Sie sich selbst in vorher festgelegten Zeitabständen eine bestimmte Dosis des Schmerzmittels verabreichen. Darüber hinaus besucht Sie auch unser Schmerzteam und gibt Ratschläge oder Hilfestellung.
Sicherheit, Zusammenarbeit und Patientenwille
Durch die enge Zusammenarbeit mit den jeweiligen Fachkliniken und den konsiliarisch tätigen Fachärzten ist eine optimale Versorgung gewährleistet. Aufgrund des großen personellen und apparativen Einsatzes gelingt es oft, auch kritische Phasen im Krankheitsverlauf erfolgreich zu behandeln.
Besteht keine Aussicht auf Heilung oder Überleben, wird bei den notwendigen Entscheidungen der Patientenwille berücksichtigt. Eine große Hilfe für Angehörige sind die Kollegen der Klinischen Ethik.
Eine Mitbetreuung von Angehörigen erfolgt in zahlreichen persönlichen Gesprächen sowie im Kontakt mit einem Krankenhausseelsorger, der täglich auf der Intensivstation ist. Weiterhin können sich Angehörige anhand einer Informationsbroschüre orientieren.
Arbeiten in unserer Klinik
Kontakt
Universitätsklinik für Anästhesiologie, Intensiv-, Notfallmedizin, Transfusionsmedizin und Schmerztherapie
Haus Gilead I
Burgsteig 13
33617
Bielefeld
Tel: 0521 772-79102
Tel: 0521 772-79102
Fax: 0521 772-79104
Klinikdirektor
Univ.-Prof. Dr. med.
Sebastian
Rehberg