Urologie und Kinder- und Jugendurologie
Zentrum für computerassistierte und robotische Urologie OWL
Herzlich willkommen!
Urologische Beschwerden und Erkrankungen sind leider noch immer Tabuthemen. Sie sind häufig mit Scham verbunden und die Hemmschwelle der Betroffenen ist oftmals groß. Wir begegnen unseren Patienten mit besonderem Verständnis und immer mit dem Wissen: Menschen mit urologischen Erkrankungen kann auf vielfältige Weise geholfen werden.
Wir behandeln alle Erkrankungen des männlichen und weiblichen Harntrakts sowie des männlichen Genitals im Kindes- und Erwachsenenalter. Schwerpunkte liegen in der stationären und ambulanten Behandlung von Prostata-, Nierenzell-, Blasen-, Harnleiter-, Nierenbecken- und Hodenkrebs sowie Nebennierentumoren. Auch bei Inkontinenz, gutartiger Prostatavergrößerung, Harnsteinleiden und in der Kinderurologie sind wir hochkompetente und vertrauensvolle Ansprechpartner.
Unsere Klinik im Johannesstift ist ein Zentrum für computerassistierte und robotische Urologie und wurde von der Deutschen Krebsgesellschaft als Uroonkologisches Zentrum zertifiziert.
Inkontinenz
Als Harn- und Stuhlinkontinenz bezeichnet man den unkontrollierten, ungewollten Urin- oder Stuhlverlust. Etwa 4 Millionen Menschen in Deutschland leiden an dieser belastenden Situation – sowohl Frauen als auch Männer. Hinter dem Problem Inkontinenz verbirgt sich eine Vielzahl möglicher Ursachen, die erkannt und behandelt werden können. Ist die Grenze aus Unsicherheit und Scham einmal überschritten und der Gang zum Arzt geschafft, lassen sich nach sorgfältiger Abklärung 80 Prozent der Betroffenen heilen.
Die Klinik für Urologie und Kinder- und Jugendurologie bildet gemeinsam mit der Klinik für Gynäkologie und Geburtshilfe den Kern des Kontinenzzentrums im EvKB – eine wichtige Anlaufstelle für Betroffene.
Formen der Inkontinenz
Belastungsinkontinenz (Stressinkontinenz)
Die Begriffe „Belastungsinkontinenz“ und „Stressinkontinenz“ haben die gleiche Bedeutung. Beide beschreiben ungewollten Urinabgang durch Erhöhung des Drucks im Bauchraum (z.B. beim Husten, Niesen, Lachen, Treppensteigen).
Häufigkeit
Die Belastungsinkontinenz betrifft häufiger Frauen als Männer auf Grund der kürzeren Harnröhre und vorausgegangener Geburten. Sie ist bei Frauen mittleren Alters die häufigste Form der Blasenschwäche. 8 von 10 harninkontinenten Frauen leiden unter den Symptomen der Belastungsinkontinenz. Im Alter erkranken jedoch sowohl Frauen als auch Männer überwiegend an einer Dranginkontinenz.
Ursachen
Generell liegt der Belastungsinkontinenz ein Versagen des Harnröhrenverschlusses zugrunde. Der ringförmige Schließmuskel (Sphinkter) ist in das Gefüge des Beckenbodens integriert. Ist dieser geschwächt, führen Druckbelastungen wie Niesen oder Husten zu Urinverlusten, da der Schließmuskel nicht mehr „greifen“ kann. Die eigentliche Blasenfunktion ist vollständig in Ordnung.
Bei Frauen hat die Belastungsinkontinenz vor allem folgende Ursachen:
- Vaginale Geburten
- Schwache Beckenbodenmuskulatur
- Starkes Übergewicht
- Bindegewebsschwäche
- Hormonmangel nach der Menopause (Östrogenmangel)
- Gebärmuttersenkung
- Senkung der Scheide oder des Blasenbodens
Bei Männern ist die Belastungsinkontinenz meistens Folge einer Operation der Prostata. So kann z. B. nach radikaler Entfernung der Prostata bei Prostatakrebs in seltenen Fällen eine Schwächung des Verschlussmechanismus‘ mit der Folge einer Inkontinenz auftreten. Sehr selten kann solches sogar nach einer Ausschälung der Prostata bei gutartiger Vergrößerung geschehen.
Symptome
Die PatientInnen schildern einen ungewollten Urinverlust vor allem bei körperlicher Anstrengung und Lagewechsel. Ein Harndrang tritt dabei in der Regel nicht auf. Je nachdem in welchen Situationen dieser Urinverlust erfolgt, unterscheidet man in der Medizin verschiedene Schweregrade:
Einteilung der Belastungsinkontinenz
- Grad I: Urinabgang beim Husten, Niesen, Heben schwerer Lasten
- Grad II: Urinabgang beim Treppensteigen, Laufen, körperlicher Arbeit
- Grad III: Urinabgang auch im Stehen oder Liegen ohne körperliche Belastung
Die Belastungsinkontinenz kann zusammen mit einer Dranginkontinenz auftreten. In diesem Fall spricht man von einer Mischinkontinenz.
Diagnose
- Anamnese: Gespräch mit Ihrem Arzt/Ihrer Ärztin über die Art der Beschwerden
- Miktionsprotokoll (mind. über 2 Tage)
- PAD-Test
- Urinuntersuchungen
- Sonografie (Ultraschall)
- Blasendruckmessung
- Blasenspiegelung
Therapie
Die Art der Therapie richtet sich ganz individuell nach dem jeweiligen Befund und dem Therapiewunsch der Patientin.
Konservative (nicht-operative) Verfahren
Konservative (nicht-operative) Verfahren sind vielfältig und in der Regel auch effektiv:
- Gewichtsreduktion bei starkem Übergewicht
- Beckenbodengymnastik
- Biofeedback-Training
- Vaginalkonen-Training (bei Frauen)
- Elektrostimulation des Beckenbodens
- Medikamentöse Hormonbehandlung (z. B. vaginale Östrogensalbe)
- Medikamentöse Behandlung zur Stärkung der glatten Muskulatur (Duloxetin)
Sollte dies alleine nicht ausreichen, so verbessern sie doch die Voraussetzungen für eine spätere Operation, zum Beispiel durch Kräftigung der Muskulatur und Steigerung der Durchblutung.
Operative Therapie
In schwereren Fällen der Inkontinenz oder bei Versagen der oben genannten Therapieformen stehen nach sorgfältiger individueller Diagnostik folgende operativen Eingriffe zur Verfügung:
Bandoperationen
Bei einer Belastungsinkontinenz ist der Verschluss der Harnröhre geschwächt. Wenn im Bauchraum durch Niesen, Husten oder körperliche Anstrengung der Druck ansteigt, ist der Schließmuskelverschluss unvollständig, so dass Urin ungewollt entleert wird.
Sowohl bei Frauen als auch bei Männern lassen sich bei günstigen anatomischen Verhältnissen und milder Belastungsinkontinenz durch die Einlage spannungsfreier Bänder unter die Harnröhre gute Erfolge erzielen. Hierdurch wird die Schließmuskelzone verdichtet und die Harnröhre gestützt.
Die Operationstechnik ist bei Frauen relativ einfach. Es wird in kurzer Narkose ein kleiner Schnitt an der vorderen Scheidenwand gemacht. Von dieser Öffnung aus wird das Band spannungsfrei unter die mittlere Harnröhre gelegt, so dass diese bei Belastung nicht sofort nachgibt. Das Band regt die Zellen außerdem zur Bindegewebsproduktion an. Dies ist von großem Vorteil, da schwaches Bindegewebe eine der Hauptursachen der Stressinkontinenz ist.
Die Erfolgsrate liegt bei 93 Prozent (90 Prozent Heilung, 3 Prozent Besserung). Komplikationen sind gering und betreffen vor allem eine anfängliche Blasenentleerungsstörung durch eine Überkorrektur. In der Regel ist lediglich ein dreitägiger stationärer Aufenthalt erforderlich.
Bei Männern erfolgt die Implantation über einen Schnitt in der Dammregion, die Harnröhre wird freigelegt und das Band exakt positioniert. Dieses Verfahren eignet sich jedoch nicht bei vorausgegangener Bestrahlungstherapie der Prostata-Zone.
Künstlicher Schließmuskel
Bei stark ausgeprägter Harninkontinenz, bei einem Defekt des Schließmuskels oder nach vorausgegangener Bestrahlung gibt es die Möglichkeit, einen künstlichen Schließmuskel zu implantieren. Hierbei wird eine Manschette um die Harnröhre gelegt, die mithilfe eines Ventilmechanismus‘ wechselweise mit Flüssigkeit gefüllt bzw. entleert wird. Dadurch wird die Blase entweder abgedichtet oder der Urinstrahl freigegeben. Der Patient/die Patientin bedient hierbei den Mechanismus selbständig.
Wiederherstellung des Beckenbodens bei Vorfall der Beckenorgane (Sakrokolpopexie)
Der Vorfall (bzw. die Absenkung) von Beckenbodenorganen (Scheide, Gebärmutter, Blase oder Enddarm) tritt auf, wenn das Bindegewebe oder die Muskeln der Körperhöhle an Kraft verloren haben und die Beckenorgane nicht in seiner natürlichen Lage halten können. Die Schwächung des Bindegewebes nimmt im Alter, nach einer Entbindung, nach vorausgegangenen Operationen (z.B. Gebärmutterentfernung), bei Gewichtszunahme und anstrengender körperlicher Arbeit zu. Frauen mit einem Vorfall der Beckenorgane leiden häufig an einer Harninkontinenz, Geschwürbildung an der Scheide, gestörter Sexualfunktion und/oder Problemen bei der Darmentleerung. Bei der Sakrokolpopexie wird der Vorfall des Scheidengewölbes mittels eines Netzes behoben, das die Scheide (und somit auch die Blase) wieder in der richtigen anatomischen Lage halten soll. Gleichzeitig kann eine Harninkontinenz mit behoben werden (OP nach BURCH).
Die Operation wird traditionell als offener chirurgischer Eingriff durchgeführt. Dabei wird ein horizontaler Schnitt im unteren Bauchbereich (ähnlich einem Kaiserschnitt) vorgenommen, um einen Zugang zu den inneren Organen zu schaffen. Normalerweise ist ein etwa einwöchiger stationärer Aufenthalt erforderlich.
In zunehmendem Maße kann in manchen Fällen dieser Eingriff heutzutage auch durch ein sogenanntes „minimal-invasives OP-Verfahren“ (z.B. mittels computer-assistiertem Eingriff mit dem DaVinci-System) durchgeführt werden.
Dranginkontinenz
Bei der Dranginkontinenz handelt es sich um eine Störung der Reizleitung der Blase, die sowohl die Blasenschleimhaut als auch den Blasenmuskel betreffen kann. Bei einer Überaktivität der Muskulatur spricht man von der motorischen Dranginkontinenz. Reagiert die Schleimhaut überempfindlich, handelt es sich um eine sensorische Dranginkontinenz.
Symptome
Entscheidend bei der Dranginkontinenz ist ein ungewöhnlich häufiger, plötzlich und stark auftretender Harndrang, der zu Urinverlust führt. Wenn das Wasserlassen brennt, deutet dies häufig auf eine Infektion der Harnwege hin, die behandelt werden muss. Auch starke Schmerzen im Unterleib sind nicht selten.
Die Dranginkontinenz kann im Zusammenhang mit der Belastungsinkontinenz auftreten. Es wird dann von einer Mischinkontinenz gesprochen.
Häufigkeit
Vor allem ältere Menschen sind hier betroffen. Fast jeder zweite Mann mit Harninkontinenz leidet an einer Dranginkontinenz. Dagegen steht bei Frauen unter 60 Jahren die Belastungsinkontinenz im Vordergrund. Mit zunehmenden Alter steigt die Anzahl derer, die an einer Dranginkontinenz erkranken. Die Problematik der Belastungsinkontinenz tritt dann auch bei Frauen in den Hintergrund.
Ursachen
Es wird zwischen zwei verschiedenen Ursachen unterschieden:
Bei der motorischen Dranginkontinenz wird der Blasenmuskel unwillkürlich aktiviert, obwohl die Blase noch nicht gefüllt ist. Ursächlich dafür können neben einer Muskelinstabilität (z. B. durch Infekte) auch fehlgeleitete Impulse des Gehirns (z.B. bei Alzheimer, Parkinson) und psychosomatische Erkrankungen sein.
Die sensorische Dranginkontinenz ist dadurch gekennzeichnet, dass der Harndrang nicht unterdrückt werden kann, obwohl der Blasenmuskel völlig entspannt ist. Die Empfindsamkeit der Blasenschleimhaut ist jedoch stark erhöht und erzeugt das Gefühl, ständig Urin lassen zu müssen. Gelegentlich sind Erkrankungen wie Entzündungen, Tumoren oder Fremdkörper die Ursache. Östrogenmangel während der Wechseljahre kann die Entstehung einer Dranginkontinenz begünstigen. Es gibt auch eine durch Kälte (kalte Füße oder langes Sitzen auf kaltem Untergrund) ausgelöste Dranginkontinenz.
Diagnose
- Gespräch mit Ihrem Arzt/Ihrer Ärztin über Art der Beschwerden (Anamnese)
- körperliche Untersuchung verschafft weitere Klarheit
- Miktionsprotokoll
- Urinuntersuchungen
- Auch die Sonografie (Ultraschall)
- Harnflussmessung (Uroflowmetrie)
- Blasendruckmessung (Zystometrie)
- Blasenspiegelung (Zystoskopie)
Therapie
Nicht-operative Verfahren
Miktionsprotokoll: Es ermöglicht das bewusste Wahrnehmen des Toilettengangverhaltens und kann dadurch bereits Auffälligkeiten aufzeigen und diesen entgegenwirken.
Orale medikamentöse Therapie (Spasmolytika): Die Dranginkontinenz wird in erster Linie mit Medikamenten behandelt. Diese Medikamente (Anticholinergika) wirken dämpfend auf die überaktive Blasenmuskulatur. Die Anticholingerika werden ständig in ihrer Qualität weiterentwickelt und sind inzwischen äußerst effektiv und arm an Nebenwirkungen.
Blaseninstillation (EMDA): Vor allem bei einer sehr empfindlichen Blasenschleimhaut hat sich das direkte Einfüllen von Medikamenten in die Blase unter gleichzeitiger Anwendung eines geringen Reizstroms bewährt. Dieses Verfahren ist nicht schmerzhaft und kann beliebig oft wiederholt werden.
Operative Verfahren
Botulinumtoxin: Bei fehlender Wirksamkeit oder Unverträglichkeit der medikamentösen Therapie bietet das Einspritzen von Botulinum-Toxin (kurz: „Botox“) in den Harnblasenmuskel eine sehr gute Alternative. Bei Botulinumtoxin handelt es sich um ein starkes Nervengift, welches vom Erreger Clostridium botulinum gebildet wird und den Muskel nach Einbringen lähmt.
Das Botulinumtoxin wird während einer Blasenspiegelung mit einer feinen Nadel an mehreren Stellen direkt in den Blasenmuskel eingebracht, so dass dieser gelähmt und somit in seiner Aktivität gedämpft wird. Auf diese Weise kann ein überaktiver Blasenmuskel und somit eine Dranginkontinenz erfolgreich und nahezu nebenwirkungsfrei behandelt werden. Der Eingriff findet in einer kurzen Narkose statt und dauert etwa 10 Minuten. Bereits am Tag nach der Operation kann der Patient/die Patientin das Krankenhaus wieder verlassen. Die Wirkung setzt nach einigen Tagen ein und hält für etwa sechs bis neun Monate an. Danach kann die Behandlung jederzeit wiederholt werden.
Operative Blasenerweiterung (Augmentation): Bei besonders schweren Krankheitszuständen kann sich eine Schrumpfblase entwickeln, bei der die Dehnungsfähigkeit der Blase völlig aufgehoben ist. In solchen Fällen muss die Blase operativ vergrößert werden, in dem ein Stück Darm wie eine Kappe auf die geöffnete Blase aufgesetzt wird.
Neurogene Blase
Neurogen bedeutet „von den Nerven ausgehend“
Symptome
Eine Unterbrechung der motorischen und sensorischen Nervenbahnen im Rückenmark führt zu einer gestörten Speicher- und Entleerungsfunktion der Harnblase. Betroffene selbst bemerken wenig oder gar nichts von dem Bedürfnis auszuscheiden und/oder sind nicht in der Lage mit der Ausscheidung zu beginnen oder die Blase von der Entleerung abzuhalten. Die Folgen können ständig wiederkehrende Harnwegsinfekte und Hautschädigungen aufgrund der Hygienesituation sein, verbunden mit dem entsprechenden Pflegeaufwand sowie dem persönlichen Leid der Patienten. In einigen Fällen droht sogar die Gefahr einer irreversiblen Nierenschädigung.
Arten
Die Art der neurogenen Blasenstörung hängt von der Lage und Ausdehnung der Rückenmarksverletzung ab. Es gibt zwei Haupttypen der neurogenen Blasenstörung: die Störung des oberen motorischen Neurons (spastische Blase) und die Störung des unteren Neurons (schlaffe Blase).
Ursachen
Die Ursache für eine neurogene Blasenstörung ist eine angeborene oder eine durch Verletzung erworbene Schädigung des Nervensystems. Von einer angeborenen Fehlbildung der Wirbelsäule und des Rückenmarks sind u.a. Kinder mit einer Spina Bifida betroffen, einer Erkrankung, deren Häufigkeit in Mitteleuropa auf 1 bis 2 von 1.000 Schwangerschaften verteilt ist. Bei einer Schädigung des Rückenmarks sind die sensorischen und motorischen Nervenbahnen zwischen Gehirn und Blase unterbrochen, so dass Botschaften von und zum Gehirn nicht weitergeleitet werden können.
Diagnose
Die Lage der Läsion am Rückenmark lässt nur bedingt Rückschlüsse auf die vorherrschende Blasenstörung zu. Deshalb sind für die Praxis allein die krankhaften funktionellen Veränderungen an der Blase relevant. Besteht der Verdacht auf eine angeborene neurogene Blasenstörung, sollte ihre Art bereits im Säuglingsalter identifiziert werden, um die Ausprägung irreversibler Veränderungen einzuschränken.
- Blasendruckmessung (Urodynamik)
- Röntgenuntersuchung der Blase mit Kontrastmittel (Miktionscysturethrogramm)
- Isotopennephrogramm zur Ermittlung der Nierenfunktion
- Sonografie (Ultraschall)
- Urinuntersuchungen zum Nachweis von Harnwegsinfektionen
Therapie
Oberstes Ziel sind der Schutz und der Erhalt der Nierenfunktion. Werden die Kinder älter, gilt es zudem, eine Kontinenz zu ermöglichen.
Konservative Behandlung
Medikamente: Die medikamentöse Behandlung sollte am Anfang stehen. Das Ziel der medikamentösen Behandlung ist es, den Blasendruck ausreichend zu senken, um Nierenschäden vorzubeugen. Hierzu werden zunächst Anticholinergika benutzt.
Katheterismus: Ist dies nicht ausreichend, besteht die Möglichkeit, einen muskellähmenden Wirkstoff in die Blasenmuskulatur zu spritzen (Botulinustoxin). Die Patienten entleeren dann ihre Blase mehrmals täglich durch Katheterismus. Lässt sich die Situation durch Ausschöpfung dieser Therapiemöglichkeiten nicht ausreichend und sicher normalisieren, sind operative Maßnahmen erforderlich.
Operative Behandlung
Gelingt es nicht, den Druck in der Blase medikamentös zu senken, wählt man bei jungen Kindern eine Vesikostomie, um den Urin kontinuierlich abzuleiten. Beim älteren Kind bieten zum einen die Blasenaufbauplastik (Augmentation), zum anderen die kontinente Harnableitung eine Vielzahl von individuell auszuwählenden Operationsverfahren.
Chronischer Beckenschmerz
Begriffserklärung
Der chronische Beckenschmerz ist ein Krankheitsbild, das durch wiederkehrenden oder anhaltenden Schmerz im Unterbauch über sechs Monate gekennzeichnet ist. Beeinträchtigungen von Rücken- und Schultermuskulatur sind ebenfalls möglich. Die Erkrankung lässt sich nur schwer abgrenzen.
Symptome
- Schmerzen im Bereich des Beckens und/oder des Perineums, die bis in die Leistengegend ausstrahlen können
- Erhöhter Harndrang
- Viele Toilettengänge mit wenig Urin (Pollakisurie)
- Unangenehme Blasenentleerung (Dysurie)
- Harnträufeln
- vermehrtes nächtliches Wasserlassen (Nykturie)
- Schmerzen bzw. Missempfindungen im Hoden, Penis und in den Harnleitern auftreten
- Sexuelle Funktionsstörungen (z.B. schmerzhafter Samenerguss)
- Mit der Menstruation assoziierte Beschwerden
Ursachen
Die Krankheitsauslöser können von urologischer, gynäkologischer, neurologischer, proktologischer und psychosomatischer Herkunft sein. Dieses zeigt schon die Schwierigkeit der Abgrenzung des Krankheitsbilds. Allerdings lässt sich bei einigen Patienten eine Verbindung von körperlichen und psychischen Faktoren feststellen.
- Bakterien als Erreger
- Nervenstörungen an den Muskeln im Blasen- und Beckenbodenbereich Endometriosen
- interstitielle Zystitis
- Geburtsverletzungen
- sexueller Missbrauch
- Vergewaltigungen
- Sexuell übertragbare Krankheiten
Diagnostik
- Gespräch mit dem Arzt, in dem eine Symptomerhebung enthalten ist (Anamnese)
- Ultraschall (Sonografie)
- Abtasten der betroffenen Körperregionen
- Untersuchung von Blut-, Urin- und Spermaproben auf u.a. Leukozyten, Bakterien
Therapie
- Medikamente wie Antibiotika
- Schmerzmittel
- Entzündungshemmende Mittel
- Medikamente, die positiv auf den Harntrakt wirken
- Mirkowellenbestrahlung
- Biofeedbackverfahren
Von zentraler Bedeutung ist eine kontinuierliche und fächerübergreifende Behandlung, um eine langjährige Schmerzkarriere zu vermeiden und somit die Lebensqualität der Betroffenen zu steigern.
Interstitielle Zystitis
Der Begriff „Interstitielle Zystitis“ bezeichnet eine chronische Entzündung der Blasenwand. Diese Entzündung geht einher mit Schmerzen und einem vermehrten Harndrang. Für die Betroffenen, meist Frauen, bedeutet diese Erkrankung einen erheblichen Leidensdruck und einen massiven Verlust der Lebensqualität. Bis auf einige Vermutungen sind die wirklichen Ursachen einer solchen Entzündung unklar.
Symptome
Bei der interstitiellen Zystitis treten zu Beginn der Erkrankung ähnliche Beschwerden auf wie bei einer bakteriellen Harnwegsinfektion, einer Prostataerkrankung oder einer gynäkologischen Erkrankung.
Im Verlauf der Krankheit kristallisieren sich folgende Hauptkennzeichen heraus:
- stetiger und starker Harndrang
- extrem häufige Blasenentleerungen (bis zu 60 mal), sowohl am Tag, als auch in der Nacht,
- qualvolle Schmerzen im Bereich des Beckenbodens und in der Schambeinregion, die sich mit der Blasenfüllung verstärken, aber auch nach der Blasenentleerung fortbestehen können.
- Schmerzen beim Geschlechtsverkehr
- Vernarbung der Blasenwand im Spätstadium
- Rückbildung der Blasenmuskulatur
Häufigkeit
In Deutschland geht man von 100.000 bis 500.000 Betroffenen aus (Schätzwert), wobei eine hohe Dunkelziffer vermutet wird.
Etwa 90 Prozent der Patienten sind Frauen. Es können alle Altersgruppen betroffen sein. Allerdings wird die Diagnose häufig im Bereich des 40igsten bis 50igsten Lebensjahrs gestellt.
Ursachen
Die Krankheitsursachen sind weitgehend unbekannt.
Ein Schlüsselelement bei der Entstehung der Erkrankung scheint ein Mangel an bestimmten Bestandteilen in der Schutzschicht der oberflächlichen Blasenschleimhaut zu sein. Dieser Mangel führt dazu, dass aggressive Stoffe des Urins nun direkten Kontakt mit den Zellen der Blasenschleimhaut haben und dadurch ein chronischer Entzündungsprozess in Gang gesetzt wird.
Unter anderen wird den folgenden Faktoren ebenfalls eine Rolle bei der Entstehung der chronischen Zystitis zugeschrieben:
- Störungen des Hormonsystems
- Störungen des Nervensystems, insbesondere Entzündungen der Nervenendigungen in der Blase
- Störungen des Immunsystems (Autoimmunerkrankungen)
- Infektionen und Gifte
Diagnose
- Befragung des Patienten (Anamnese)
- Anlegen einer Urinkultur, um bakterielle Infektionen auszuschließen
- Auswertung eines Miktionstagebuchs
- Messen des Füllungsvolumens der Blase
- Messen des Blasen- und Harnröhrendrucks
- Spiegelung der Blase mit einer kleinen Kamera, bei der – falls notwenig – auch Gewebeproben aus der Blasenwand entnommen werden können die dann unter dem Mikroskop betrachtet und ausgewertet werden
Therapie
Die obersten Therapieziele sind die Unterdrückung bzw. die Verminderung des Harndrangs sowie eine Schmerzlinderung. Eine echte Heilung ist nicht möglich, allerdings soll der Krankheitsverlauf möglichst zum Stillstand gebracht werden.
Die folgenden Therapiemethoden werden angewandt:
- Einbringen von Blasenwandschutzstoffen in die Blase
- Blasendehnungen in Narkose
- Medikamentengabe
- falls notwenig eine zusätzliche psychologische Unterstützung
Bei gleichzeitiger Anwendung mehrerer dieser Behandlungsmethoden sind Erfolgsquoten bis zu 90 Prozent möglich. Der Schutz und die Wiederherstellung der Blasenwand stehen im Mittelpunkt der Behandlung.
Therapiemöglichkeiten
- vaginale sowie rektale Elektrostimulation
- Biofeedback
- EMDA-Therapie
- Botulinumtoxin-Injektion
- Einlage spannungsfreier Bänder (TVT, TOT)
- Einsatz eines künstlichen Schließmuskels
- neurourologische Abklärung
- Blasenschrittmacher / Neurostimulation
- operative Verfahren bei Blasensenkung
Sakrale Neurostimulation
Die sakrale Neurostimulation ist ein operatives Verfahren zur Behandlung der sogenannten „überaktiven Blase“ (overactive bladder = OAB) sowie der atonen Blase. Zu vergleichen ist die Methode mit der Implantation eines Herzschrittmachers, weshalb häufig auch von einem „Blasenschrittmacher“ gesprochen wird. Diese Technologie der Schrittmacherimplantation beruht demnach auf einem seit Jahren bewährten Verfahren.
Bei der „OAB“ leiden betroffene Patienten unter ständigem Harndrang, teilweise mehrmals stündlich. Auch kann es hierbei zu einem unwillkürlichen Urinverlust kommen, weshalb die Lebensqualität häufig deutlich beeinträchtigt ist.
Haben konservative Behandlungsverfahren (medikamentös, transurethrale Botulinumtoxininjektion) nicht ausreichend angesprochen, bietet die sakrale Neurostimulation eine neue Behandlungsoption, um eine Linderung der Symptome zu erreichen.
Neben der Überaktivität kann auch eine Unteraktivität der Blase (atone/schlaffe Blase) therapiert werden. Patienten mit einer schlaffen Blase leiden an hohen Restharnmengen und müssen sich daher in der Regel mehrmals täglich einem sterilen Selbstkatheterismus unterziehen oder sogar einen Dauerkatheter tragen.
Die sakrale Neurostimulation ist ein einfaches operatives Verfahren, welches minimal-invasiv durchgeführt wird. Bei Bedarf kann dieser Eingriff auch jederzeit rückgängig gemacht werden.
Ziel des Eingriffs ist die Sakralnerven, welche die Funktion der Blase steuern, durch sanfte elektrische Impulse zu stimulieren, um so deren Funktion zu steuern bzw. zu optimieren.
Ein Vorteil dieser Methode ist es, dass zunächst über eine Teststimulation erprobt werden kann, ob und wie gut die Therapie individuell bei jedem einzelnen Patienten anspricht. Hierzu werden zunächst nur die Testelektroden eingesetzt und für etwa 2 bis 4 Wochen mit einem externen Stimulator verbunden. In ca. 80 Prozent der Fälle bestätigt sich die Wirksamkeit des Blasenschrittmachers. Nach erfolgreicher Implantation des endgültigen Schrittmachers finden dann in regelmäßigen Abständen (alle 6 bis 12 Monate) Nachsorgetermine statt.
Durch die Implantation des Schrittmachers wird Ihre Grunderkrankung nicht geheilt, die Symptome können jedoch deutlich reduziert werden. Langzeituntersuchungen zeigen, dass bei zirka 2/3 der Patienten eine Symptomlinderung von mindestens 50 Prozent erreicht werden kann.
Wie läuft der operative Eingriff ab?
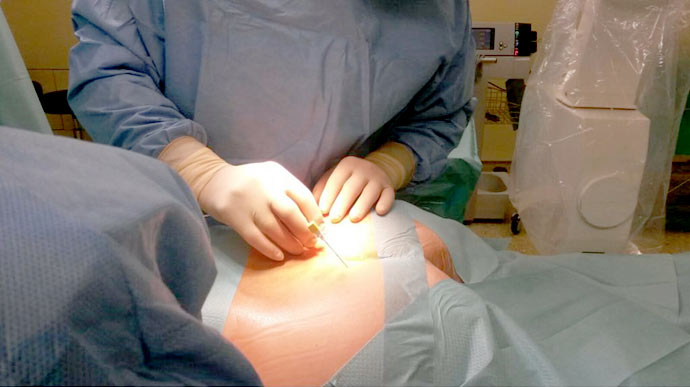
Zunächst werden unter Röntgenkontrolle die Elektroden im Bereich des Kreuzbeins an den Sakralnerven eingebracht. Die Sakralnerven sind Teil des sogenannten peripheren Nervensystems und gehören somit nicht zum Rückenmark! Der Blasenschrittmacher, der über die Elektroden sanfte elektrische Impulse an die Sakralnerven abgibt, wird meist in das Fettgewebe des oberen Gesäßbereichs verlegt. Somit werden die Implantate im Allgemeinen äußerlich nicht bemerkt.
Der gesamte operative Eingriff dauert nur etwa 60 Minuten. Dennoch ist hierfür ein stationärer Aufenthalt notwendig, welcher jedoch in der Regel nur wenige Tage dauert.
Mit Hilfe eines speziellen Programmiergeräts kann der Arzt von außen jederzeit die Einstellungen des Schrittmachers auf die individuellen Bedürfnisse optimieren. Die Patienten hingegen erhalten eine Fernbedienung, über die sie den Schrittmacher jederzeit ein- und ausschalten sowie die Stärke der Impulse anpassen können. Die Impulse werden anfangs als leichtes Kribbeln wahrgenommen, das aber meist nach kurzer Zeit verschwindet.
Die Batterie des Schrittmachers hat eine durchschnittliche Lebensdauer von bis zu 6 Jahren. Ist sie leer, muss der Schrittmacher in einem kleinen operativen Eingriff ausgetauscht werden.
Die Kosten für den operativen Eingriff werden von den Krankenkassen erstattet.
Wir beraten Sie gerne in unserer Klinik, ob dieses Verfahren für Sie in Frage kommt.
Video

Podcast zu Inkontinenz
Podcast der Heimatkrankenkasse mit Prof. Dr. med. Jesco Pfitzenmaier
Kontakt
Klinik für Urologie und Kinder- und Jugendurologie
Zentrum für computerassistierte und robotische Urologie OWL
Johannesstift
Schildescher Straße 99
33611
Bielefeld
Chefarzt
Prof. Dr. med.
Jesco
Pfitzenmaier
"FOCUS" empfiehlt
Die Klinik für Urologie und Kinder- und Jugendurologie wird vom Fachmagazin "FOCUS Gesundheit" in der Klinikliste 2024 als Nationale Fachklinik für die Behandlung von Erkrankungen der Prostata und Blasenkrebs ausgewiesen.